Non-response to first-line anti-tuberculosis treatment in Sikkim, India: a risk-factor analysis study
- PMID: 30775275
- PMCID: PMC6361490
- DOI: 10.5588/pha.18.0026
Non-response to first-line anti-tuberculosis treatment in Sikkim, India: a risk-factor analysis study
Abstract
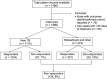
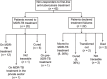
Setting: Sikkim, India, has the highest proportion of tuberculosis (TB) patients on first-line anti-tuberculosis regimens with the outcome 'failure' or 'shifted to regimen for multidrug-resistant TB (MDR-TB)'. Objective: To assess the factors associated with non-response to treatment, i.e., 'failure' or 'shifted to MDR-TB regimen'. Methods: We conducted a retrospective cohort study using Revised National Tuberculosis Control Programme data of all TB patients registered in 2015 for first-line TB treatment. In addition, we interviewed 42 patients who had not responded to treatment to ascertain their current status. Results: Of 1508 patients enrolled for treatment, about 9% were classified as non-response to treatment. Patient factors associated with non-response were urban setting (adjusted odds ratio [aOR] 2.39, 95%CI 1.22-4.67), ethnicity (being an Indian tribal, aOR 1.73, 95%CI 1.17-2.57, Indian [other] aOR 1.83, 95%CI 1.29-2.60 compared to patients of Nepali origin) and those on retreatment (aOR 2.40, 95%CI 1.99-2.91). Of the patients interviewed, 28 (67%) had received treatment for drug-resistant TB. Conclusion: In Sikkim, one in 11 patients had not responded to first-line anti-tuberculosis treatment. Host-pathogen genetics and socio-behavioural studies may be required to understand the reasons for the differences in non-response, particularly among ethnic groups.
Contexte : L'état de Sikkim, en Inde, a la proportion la plus élevée du pays de patients atteints de tuberculose (TB) sous protocole antituberculeux de première ligne avec pour résultats « échec » ou « passé à un protocole de TB multirésistante (TB-MDR) ».Objectif : Evaluer les facteurs associés à une non réponse au traitement (« échec » ou « passé à un protocole de TB-MDR»).Méthode : Nous avons réalisé une étude rétrospective de cohorte grâce aux données du programme national révisé pour la lutte contre la tuberculose de tous les patients TB enregistrés en 2015 pour un traitement de TB de première ligne. Nous avons également interviewé 42 patients ayant une non réponse au traitement pour vérifier leur statut actuel.Résultats : Sur les 1508 patients enrôlés en traitement, environ 9% ont été classés comme non réponse au traitement. Les facteurs liés au patient associés à l'absence de réponse ont été un contexte urbain (odds ratio ajusté [ORa] 2,39 ; IC95% 1,22–4,67), l'ethnicité (appartenance à une tribu Indienne, ORa 1,73 ; IC95% 1,17–2,57, autres populations Indiennes, ORa 1,83 ; IC95% 1,29–2,60, par comparaison aux patients d'origine Népalaise) et aux patients en retraitement de TB (ORa 2,40 ; IC95% 1,99–2,91). Parmi les patients interrogés, 28 (67%) ont reçu un traitement pour TB pharmacorésistante.Conclusion : Au Sikkim, un patient sur 11 avait une non réponse au traitement antituberculeux de première ligne. Des études de génétique hôte-pathogène et des études sociocomportementales pourraient être requises afin de comprendre les raisons des différences dans la non réponse, surtout entre les groupes ethniques.
Marco de Referencia: El estado de Sikkim en la India presenta la proporción más alta de pacientes cuyo desenlace del tratamiento antituberculoso de primera línea se clasifica como ‘fracaso’ o ‘cambiado a un esquema contra la tuberculosis multirresistente (TB-MDR)’.Objetivo: Evaluar los factores que se asocian con la falta de respuesta al tratamiento (‘fracaso’ o ‘cambiado a un esquema contra la TB-MDR’).Métodos: Se llevó a cabo un estudio de cohortes, a partir de los datos del Programa Revisado Nacional contra la Tuberculosis, de todos los pacientes registrados en el 2015 en tratamiento antituberculoso de primera línea. Además, se entrevistaron 42 pacientes (que no respondieron al tratamiento), con el fin de verificar su situación actual.Resultados: De los 1508 pacientes inscritos para tratamiento, cerca del 9% se clasificaron sin respuesta al tratamiento. Los factores del paciente que se asociaron con la falta de respuesta fueron los siguientes: un entorno urbano (OR ajustado [ORa] 2,39; IC95% 1,22–4,67), la etnia (pertenencia a grupos tribales, ORa 1,73; IC95% 1,17–2,57 u otras poblaciones indias ORa 1,83; IC95% 1,29–2,60 cuando se compararon con los pacientes de origen nepalés) y el retratamiento antituberculoso (ORa 2,40; IC95% 1,99–2,91). De los pacientes entrevistados, 28 habían recibido tratamiento por TB farmacorresistente (67%).Conclusión: En Sikkim, uno de cada 11 pacientes no respondió al tratamiento de primera línea contra la TB. Se precisarían estudios genéticos de la interacción entre el hospedero y el patógeno y estudios sociales conductuales que permitan comprender las razones de las diferencias en la falta de respuesta, sobre todo entre los diferentes grupos étnicos.
Keywords: Indian tribal; MDR-TB; Sikkim.
Conflict of interest statement
Conflicts of interest: none declared.
Figures
References
-
- World Health Organization Global tuberculosis report, 2016. Geneva, Switzerland: WHO; 2016. WHO/HTM/TB/2016.13.
-
- Central TB Division, Ministry of Health and Family Welfare TB India 2017. New Delhi, India: Government of India; 2017.
-
- Sumartojo E. When tuberculosis treatment fails. A social behavioral account of patient adherence. Am Rev Respir Dis. 1993;147:1311–1320. - PubMed
LinkOut - more resources
Full Text Sources

